Боли в спине, которые настигают в самый неподходящий момент, знакомы многим. В этот момент перед человеком стоит только одна задача – быстрее избавиться от невыносимого болевого синдрома. Далее рассмотрим одно из распространенных заболеваний – радикулит, симптомы, причины, виды и лечение патологии.
Что представляет собой болезнь
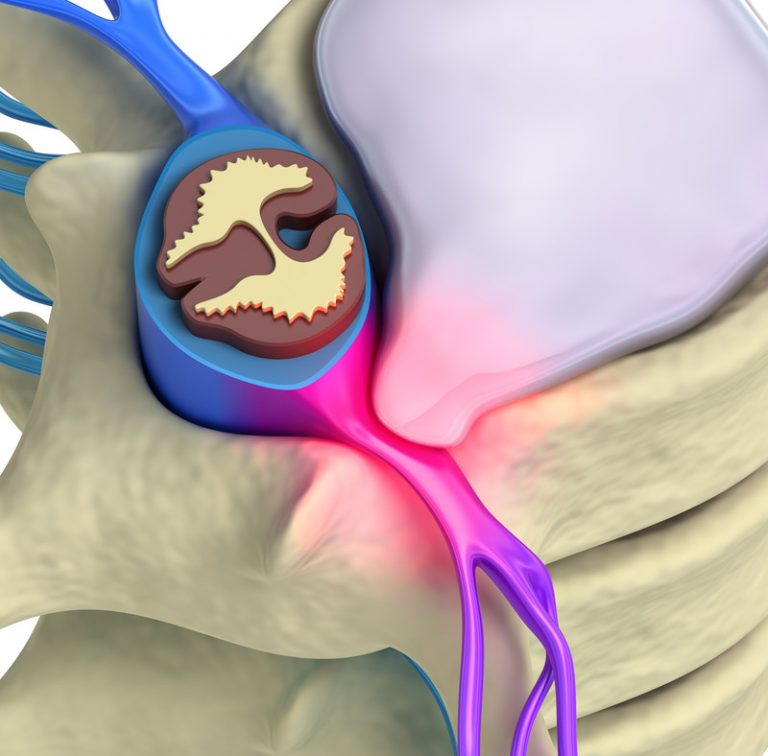
Радикулит представляет собой патологию опорно-двигательного аппарата, при которой происходит сдавливание нервных окончаний, что провоцирует сильные приступы боли. Обычно это не самостоятельное заболевание, а следствие дегенеративных изменений в костно-мышечной системе.
Свои симптомы радикулит чаще всего проявляет в поясничном отделе позвоночника, что связано с большой нагрузкой на эту часть позвоночного столба во время любых движений.
Разновидности заболевания
Радикулит классифицируют с учетом причин, которые его спровоцировали:
- Выделяют первичную форму, при которой болезнь развивается на фоне воспаления спинномозговых корешков.
- Вторичный радикулит – это защемление нервного окончания.
Существует и другой подход к классификации радикулитов, рассматривая болевой синдром, выделяют:
- Люмбоишиалгию. Проявляется сильными болевыми ощущениями, которые постепенно нарастают и отдают в ногу и ягодицы.
- Ишиалгию. Одним из симптомов радикулита является боль, напоминающая удар током. Пациент чувствует жжение, покалывание, которое отдает в голень и заднюю поверхность бедра.
- Люмбаго. Наблюдается на фоне смещения позвонков в результате развития грыж или перенапряжения мышц.
Учитывая симптомы радикулита и причины возникновения, врач назначает лечение.
Причины развития заболевания
Их можно подразделить на несколько групп с учетом происхождения:
- Болезни, провоцирующие воспалительные процессы в нервных корешках.
- Патологии позвоночного столба, в результате которых наблюдаются симптомы поясничного радикулита, и лечение будет направлено на их устранение.
- Нарушения во внутренних системах организма, что приводит к развитию радикулита.
К первой группе причин можно отнести различные инфекции, провокаторами которых являются вирусы или болезнетворные бактерии.
Вторая группа причин радикулита включает:
- Патологические изменения костной ткани позвоночника и ее деформация в результате инфекционных заболеваний (спондилит).
- Остеохондроз. Развивается в результате метаболических нарушений кальция в костях и образования наростов на позвонках.
- Грыжи межпозвоночных дисков.
- Болезнь Бехтерева, при которой имеет место системное поражение не только позвоночника, но и суставов.
- Травмы опорно-двигательного аппарата.
- Искривления позвоночника.
Третья группа причин, признаки радикулита обязательно спровоцирует, включает патологии, которые не связаны непосредственно с позвоночником:
- Длительные стрессовые ситуации.
- Изнурительные физические нагрузки, особенно с подъемом тяжестей.
- Нарушения в работе эндокринной системы: сахарный диабет, гипотиреоз, базедова болезнь.
- Лишний вес, усиливающий в несколько раз нагрузку на позвоночник.
- Недостаток двигательной активности.

- Переохлаждение организма, провоцирующее воспалительные процессы.
Чаще всего провоцируются признаки радикулита причинами из разных групп.
Первые проявления радикулита
Основным симптомом патологии является боль острого характера, возникающая при движениях. После обращения к врачу осуществляется осмотр пациента, в ходе которого обнаруживаются следующие симптомы поясничного радикулита, лечение затем подбирает специалист с учетом всех нюансов:
- Спинные мышцы напряжены.
- При надавливании на остистые отростки ощущается боль, отдающая в ягодицы.
- Кожа приобретает бледный оттенок и становится холодной по ходу расположения пораженного нерва.
- Наблюдается повышенная потливость.
- Нарушается чувствительность.
На первой стадии развития заболевания симптомы радикулита поясничного отдела у женщин и мужчин специфичны:
- Симптом Легаса. Боль резко усиливается при положении на спине и при поднятии ноги, в которой ощущалась болезненность.
- Симптом Бехтерева. При смене лежачего положения на сидячее происходит рефлекторное сгибание ноги со стороны поражения.
- Симптом Нерли. При наклоне головы резко усиливается боль в бедре.
- Симптом Дежерина. Болевые ощущения усиливаются при чихании, кашле.
- Симптом Бонне. Со стороны поражения наблюдается сглаживание ягодичной складки.
При развитии симптомов радикулита пациенты жалуются на нестерпимую боль, поэтому стараются занять вынужденную позу, изгибаясь в больную сторону.
Проявления патологии на последующих этапах развития
При отсутствии лечения симптомы пояснично-крестцового радикулита усугубляются и присоединяются следующие признаки:
- При наклоне головы резко усиливается боль в спине, голени и бедре.
- Прогрессирует ограничение подвижности.
- При отведении больной ноги в сторону появляется резкая боль в задней части бедра.
- При попытке из положения лежа сесть с прямыми ногами появляется острая боль.
- Если надавить на среднюю линию живота ниже пупка, то появляются болевые ощущения.
Симптомы радикулита грудного и пояснично-крестцового отделов мало чем отличаются, но патология быстро переходит в хроническую форму, которая периодически обостряется. Острые признаки беспокоят на протяжении 2-3 недель, затем болезнь вновь утихает.
Диагностика патологии
Вызывают различные причины симптомы радикулита, но для назначения лечения врач должен провести полную диагностику. Для этого используются многие методы:
- Сбор и анализ анамнеза больного.
- Выясняется у пациента, как долго беспокоит заболевание.
- Врач производит внешний осмотр путем пальпации, чтобы определить пораженный позвонок и место воспаления.
- Анализ крови покажет наличие воспаления в организме. При повышенном содержании лейкоцитов и повышении СОЭ можно это утверждать с уверенностью.
- Анализ мочи позволяет исключить почечную недостаточность, которая может отдавать болями в пояснице.
- Рентгеноскопия дает информацию о месте локализации защемленного нерва.
- КТ определяет очаг воспаления.
- Электромиография позволяет продиагностировать спинномозговые нервы.
После того, как выявлены симптомы радикулита и диагноз подтвержден, врач назначает терапию.
Первая помощь при приступе радикулита
При возникновении резкой боли в виде прострелов важно оказать первую помощь и снизить болевой синдром. До приезда врача надо:
- Дать больному таблетку НПВС или сделать инъекцию препарата. Можно использовать: «Диклофенак», «Ортофен».
- Уложить больного на твердую поверхность и под согнутые ноги подложить валик или подушку.

После купирования боли обязательно требуется дальнейшая терапия.
Лечение радикулита
Симптомы и признаки заболевания после оказания первой помощи обязательно вернутся, если не пройти курс терапии. Лечением болезни занимается вертебролог, но можно обратиться к ортопеду-травматологу или неврологу. Курс подбирается с учетом возраста пациента, тяжести симптоматики и состояния опорно-двигательного аппарата.
Терапия ставит перед собой следующие цели:
- Убрать болевой синдром.
- Заглушить воспалительный процесс.
- Наладить питание спинномозговых дисков и нервных окончаний.
- Устранить спазм мышечных волокон.
Терапия включает следующие направления:
- Медикаментозное лечение.
- Физиотерапию.
- Массаж.
- Лечебную физкультуру.
- Хирургическое вмешательство.
Медикаментозная терапия
Во время обострения радикулита важно снять болевой синдром и уменьшить воспаление, поэтому врач назначает следующие группы препаратов:
- Нестероидные противовоспалительные средства. В первые дни можно рекомендовать уколы: «Мелоксикам», «Артрозан». Через 3-5 дней надо переходить на таблетки: «Нимесулид», «Пироксикам». Принимать их следует только после приема пищи, так как они оказывают негативное воздействие на слизистую желудка.
- Миорелаксанты для снятия мышечного спазма. В эту группу входят: «Мидокалм», «Сирдалуд».
- Необходим прием витаминов: «Комбилипен», «Пентовит».
- При острых болях эффективны блокады с глюкокортикостероидами, «Лидокаином».
- Для улучшения циркуляции крови назначают инъекции: «Циннаризин», «Трентал».
Кроме лекарственных средств для внутреннего применения, дополнить лечение можно наружными мазями и гелями:
- «Капсикам».
- «Фастум гель».
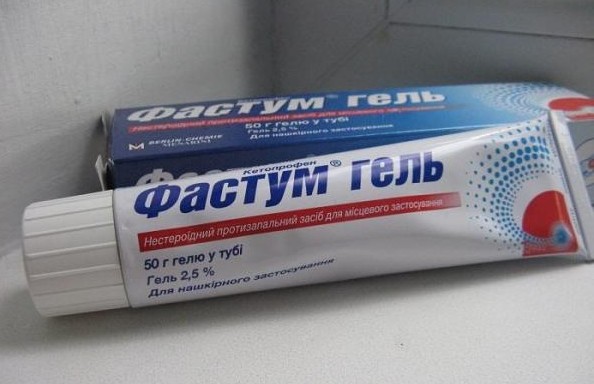
- «Ортофен».
- Мазь «Випросал».
- «Менавазин».
Наружные средства необходимо наносить на кожу, втирая легкими массирующими движениями утром и вечером.
После снятия приступов острой боли можно к лечению добавить другие методы.
Физиотерапевтическое лечение
Если известны причины, симптомы радикулита и его лечение уже начато лекарственными средствами, то физиотерапия будет только в помощь. К основным процедурам относятся:
- Электрофорез. Во время процедуры осуществляется доставка лекарственных средств к месту патологических процессов.
- Ультразвуковое лечение.
- Магнитотерапия.
- Лечение лазером.
Курс процедур позволяет снизить болевые ощущения, улучшить кровоток, питание тканей и ускорить выздоровление.
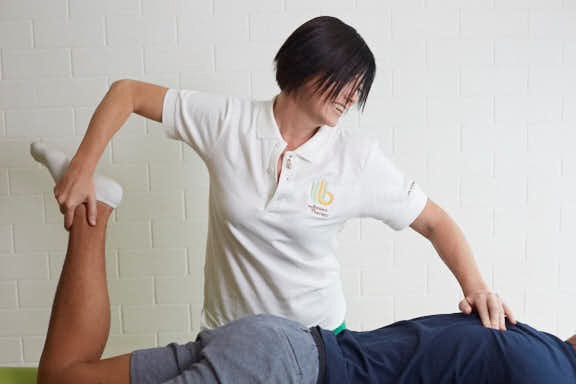
Мануальная терапия
Для восстановления подвижности позвоночника рекомендуется посетить мануального терапевта. Несколько сеансов снимут боль, улучшат подвижность. Врач использует в своей работе несколько методов:
- Толчковая мобилизация. Процедура сопровождается хрустом или щелчками, но для пациента совершенно безболезненно.
- Вытяжение позвоночника. Можно устранить смещения позвонков и межпозвоночных дисков, также убираются грыжи небольшого размера.
Для проведения таких процедур важно найти хорошего специалиста, а противном случае можно только ухудшить состояние.
Иглоукалывание
Это еще один действенный метод устранения симптомов и лечение радикулита, причины заболевания при этом не играют особой роли. По некоторым данным, которые были получены в ходе исследований, эффект от иглоукалывания во много раз превосходит лекарственное лечение.
Этот метод основан на введении специальных игл в биологически активные точки. В результате в организме запускаются процессы выработки мозгом эндорфинов. В результате процедуры:
- Улучшается обмен веществ.
- Нормализуется кровообращение.
- Активизируются защитные силы организма.
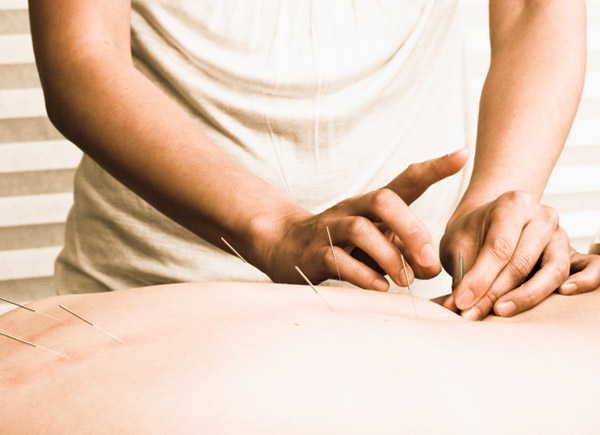
Иглорефлексотерапевт вкручивает иглы на разную глубину, используя от 1 до 5 игл на точку. Время процедуры составляет до 20 минут. Длительность курса лечения не менее двух недель.
Лечебная физкультура
При заболеваниях позвоночника ни одно лечение не обходится без комплекса лечебной физкультуры. Для каждого пациента врач подбирает набор упражнений с учетом тяжести патологии, сопутствующих заболеваний. ЛФК оказывает следующие терапевтические эффекты:
- Улучшается микроциркуляция крови, что способствует нормализации питания и снабжения кислородом тканей.
- Укрепляется мышечный корсет.
- Уменьшается компрессия в результате перераспределения нагрузки.
- Активизируются метаболические процессы.
- Замедляются дегенеративно-дистрофические разрушения в позвоночном канале.
- Ткани становятся более эластичными.
При выполнении комплекса важно, чтобы движения не причиняли боль. Выполнять необходимо медленно, плавно, без рывков и регулярно. Только так занятия дадут положительный эффект.
Хирургическое вмешательство
Если принятые меры не помогают, лечение не дает результатов, то приходится прибегать к операции. Чаще всего хирурги используют:
- Микродискэктомию. Метод применяется, если приступ радикулита спровоцирован грыжей межпозвоночного диска. Во время операции хирург удаляет часть выпяченного диска. Положительный исход таких операций составляет до 95 %.
- Поясничную ламинэктомию. Используют при стенозе позвоночного канала, когда пациент не способен переносить физические нагрузки. Во время оперативного вмешательства удаляется часть кости или диска, которая сдавливает нервные окончания.
Как правило, решение об операции принимает пациент, но врачи могут экстренно отправить пациента на операционный стол, если появилась у пациента слабость в ногах, наблюдается потеря контроля над мочеиспусканием или опорожнением кишечника.
Народные рецепты
После консервативных способов утихли симптомы радикулита, и его лечение дома можно продолжить с применением народных средств.
Для растирания или компрессов народные лекари рекомендуют использовать:
- Отжать сок из черной редьки и втирать в больные места до появления жжения.
- Смешать в равных пропорциях сок хрена и воду и использовать для растираний.
- Прикладывать к пояснице измельченный чеснок в марлевом мешочке.
- Смешать винный уксус с голубой глиной и прикладывать на спину смесь раз в день на пару часов.
- Приготовить настой крапивы на водке и использовать его для приготовления компрессов ежедневно 1-2 раза на два часа.
- На больное место нанести мед толстым слоем, сверху положить салфетку и горчичник и оставить на 1,5 часа или до появления сильного жжения.
- Подогреть соль с настойкой прополиса и приложить к пояснице, держать до остывания.
После любой из перечисленных процедур место надо смазать кремом или маслом и хорошо укутать теплым шарфом или платком.
Есть также средства, которые рекомендуется использовать внутрь для ускорения процесса выздоровления за счет выведения излишков соли из организма:
- В 500 мл воды засыпать 3 столовые ложки осиновой коры и варить. Пока объем не уменьшится наполовину. Добавить мед по вкусу и принимать 50 мл три раза в сутки.
- Третью часть пол литровой банки заполнить свежими листьями брусники и залить водкой. Настоять несколько дней на солнце и принимать по 30 мл три раза в день.
- Взять два корня петрушки, нарезать кружочками, залить 400 мл воды и поставить на огонь. Довести до кипения и кипятить 15 минут. Полчаса настаивать, процедить и принимать перед едой за 30 минут.
Народные лекари также советуют использовать возможности русской бани. Надо хорошо распариться и втирать в поясницу хозяйственное мыло. После процедуры надо лечь в постель, хорошо укутав поясницу.
Последствия радикулита
Если не пройти комплексное лечение заболевания, которое стало провоцирующим фактором радикулита, то ситуация будет усугубляться и все может закончиться плачевно:
- Компрессионные переломы.
- Хронические воспалительные процессы с острой болью.
- Ограничение подвижности.
- Нарушение в работе органов мочеполовой системы.
- Инвалидность.
Только своевременное обращение к специалисту предотвратит такие последствия.
Профилактика радикулита
Если невозможно совсем исключить патологии позвоночника, то есть все шансы существенно снизить вероятность их развития. Если имеются врожденные отклонения в костно-мышечной системе, то профилактические меры не допустят развития осложнений. Рекомендации специалистов таковы:
- Если предстоит тяжелая физическая нагрузка на позвоночник и особенно на поясничный отдел, то пользуйтесь поясом, ортопедическим корсетом или бандажом.

- Не поднимайте тяжести, не передвигайте мебель в одиночку. При ношении тяжелых вещей распределяйте нагрузку равномерно в обеих руках.
- Регулярно выполняйте физические упражнения для спины. Они способствуют укреплению мышечного корсета, что снижает нагрузку на позвоночник.
- Обязательно правильное и рациональное питание. Меньше фаст-фудов, жирной и копченой пищи, а больше свежих овощей, фруктов, нежирных сортов мяса и рыбы. Обязательно молочнокислые продукты, орехи, мед.
- Постоянный контроль веса. Лишние килограммы ложатся тяжким грузом на позвоночник.
- Если работа связана с длительным сидением за монитором компьютера или за столом с бумагами, то вставайте и периодически делайте разминку.
- После 40 лет рекомендуется ежегодно посещать невролога, вертебролога для контроля состояния позвоночника. Протрузии, остеохондроз, спондилез гораздо проще вылечить на ранних стадиях развития.
- Своевременно пролечивать нарушения в работе органов эндокринной системы, если имеются сахарный диабет, гипотиреоз, то посещать врача и выполнять все его рекомендации.
- Заниматься лечением любых инфекционных заболеваний, не допускать их перехода в хронические формы.
Все эти рекомендации не так уж и сложны, но мы ими часто пренебрегаем. Когда заболевание дает о себе знать, чаще всего не спешим на прием к специалисту, а пытаемся облегчить свое состояние народными способами, анальгетиками. Но надо всегда помнить, что шутки с позвоночником плохи, его патологии без своевременной терапии заканчиваются плачевно, часто в инвалидном кресле.
Относитесь к своему здоровью внимательнее, тогда до самых преклонных лет можно ощущать радость жизни.

 Январь 21st, 2023
Январь 21st, 2023  raven000
raven000  Опубликовано в рубрике
Опубликовано в рубрике